Pegoraro Alves-Zarpelon S1, Piva Klein L2, Bueno D3
1 Doutoranda do Programa de Pós Graduação em Assistência Farmacêutica da Universidade Federal do Rio Grande do Sul (Brasil)
2 Aluna de graduação da Faculdade de Farmácia da Universidade Federal do Rio Grande do Sul (Brasil)
3 Professora do Programa de Pós Graduação em Assistência Farmacêutica da Universidade Federal do Rio Grande do Sul (Brasil)
Fecha de recepción: 24/02/2021 – Fecha de aceptación: 24/03/2021
____
Resumo
A atenção primária em saúde (APS) representa o primeiro contato dos indivíduos com a porta de entrada dos sistemas de saúde. A implementação de estratégias como as Metas Internacionais de Segurança do Paciente (MISP) neste nível de atenção em saúde surge como alternativa para qualificação do cuidado. O presente estudo tem como objetivo investigar na literatura, estudos relacionados às MISP no âmbito da APS. Trata-se de uma revisão de literatura integrativa com busca nas bases de dados Scopus, MEDLINE/Pubmed, LILACS e Scielo, de 2012 a 2019. Dos 43 artigos selecionados, 20,9% apresentaram origem na Espanha, seguidos de Brasil e Reino Unido com sete (16,3%) estudos cada. A MISP 3, sobre o uso seguro de medicamentos, foi a mais prevalente, 65,4% dos estudos, e envolveu estudos com as temáticas de polifarmácia, medicamentos potencialmente inapropriados, revisão de medicamentos e conciliação medicamentosa. A presente revisão integrativa contribuiu para ampliar o conhecimento sobre a segurança do paciente no âmbito da APS e para ressaltar a necessidade da realização de mais estudos referentes às seis MISP, muitas delas, já bem descritas e debatidas no ambiente hospitalar, mas com discreta abordagem mesmo com igual relevância, no âmbito da APS.
Palavras-chave: Segurança do paciente, atenção primária à saúde, assistência farmacêutica.
International patient safety goals in the Primary Health Care: an integrative review
Summary
The Primary Health Care (PHC) characterizes the first contact of citizens with the health systems. The implementation of strategies such as the International Patient Safety Goals (IPSG) in this level of healthy attention appears as an alternative to qualify care. The study aims to investigate, thought science literature, studies related to IGPS in the field of PHC. It is an integrative review based on data from Scopus, MEDLINE/Pubmed, LILACS and Scielo, from 2012 to 2019. Out of 43 selected studies, the majority has analyzed data from the Spain (20.9%), followed by Brazil and United Kingdom, seven (16.4%) studies each. The MISP 3, regarding the improve the safety of medications was the most prevalent, 65.4% of the studies, sustaining themes as polypharmacy, potentially inappropriate medication, medication review and medication reconciliation. This integrative review contributes to increase the knowledge about the patient’s safety in the field of PHC and emphasizes the need for further studies related to the six IGPS. Although most of them has already been described and debated in the hospital environment, the PHC remains an overlooked field of study.
Key words: Patient safety, Primary Health Care, pharmaceutical care.
____
INTRODUÇÃO
Na divulgação do relatório do Institute of Medicine, intitulado To err is human: building a safer health system1, o tema segurança do paciente ganhou relevância2. A alta frequência de eventos adversos (EA) demostrado por esse relatório, levou a Organização Mundial da Saúde (OMS) a criar, em 2004, o programa The World Alliance for Patient Safety. O programa teve como objetivo desenvolver políticas mundiais para melhorar o cuidado aos pacientes nos serviços de saúde por meio da organização de conceitos, definições sobre segurança do paciente e recomendações de medidas para reduzir os riscos e mitigar EA3.
Dentro desse contexto, foi criada a International Classification for Patient Safety4 a qual define segurança do paciente como as ações promovidas pelas instituições de saúde e ensino para reduzir a um mínimo aceitável, o risco de dano desnecessário associado ao cuidado de saúde. No Brasil, esse tema passa a ter maior visibilidade com a criação do Programa Nacional de Segurança do Paciente5 (PNSP) em 2013, com o objetivo de contribuir para a qualificação do cuidado em saúde em todos os estabelecimentos de saúde do território nacional.
Na declaração de Alma-Ata, os cuidados primários de saúde representam o primeiro nível de contato dos indivíduos com o sistema nacional de saúde. A Atenção Primária em Saúde (APS) funciona como porta de acesso dos usuários aos sistemas de saúde ofertando serviços próximos ao local de moradia, favorecendo o acesso, o vínculo e a atenção continuada centrada na pessoa e não na doença6.
Considerando a magnitude da APS, em 2012, a OMS constituiu um grupo de trabalho, o Safer Primary Care Expert Working Group, com o objetivo de conhecer os riscos para os pacientes em cuidados de saúde primários e descrever questões relacionadas a segurança do paciente na APS7.
Para isso os Protocolos Básicos de Segurança do Paciente8 foram criados com base na necessidade de um pequeno investimento para a construção e manutenção de políticas públicas de segurança do paciente e no seu impacto na geração de EA decorrentes da falta desses protocolos. Esses protocolos se assemelham às Metas Internacionais de Segurança do Paciente (MISP), desenvolvidas pela Joint Commission International, em conformidade com a OMS9.
Apesar do crescente interesse na segurança do paciente, esse tema é pouco explorado na APS. As pesquisas relacionadas à segurança do paciente estão direcionadas principalmente para os cuidados mais especializados, como em âmbito hospitalar10,11. Considerando a importância da segurança do paciente como um aspecto relevante a ser considerado na APS, o objetivo desse estudo foi o de investigar em uma revisão integrativa, os estudos existentes, nas literaturas nacional e internacional, relacionados às MISP no âmbito da APS.
MÉTODOS
Trata-se de uma revisão de literatura do tipo integrativa. A busca da literatura ocorreu nas bases de dados Scopus, MEDLINE/PubMed (Medical Literature Analysis and Retrieval System Online), LILACS (Literatura Latino-Americana e do Caribe em Ciências da Saúde) e SciELO (Scientific Electronic Library Online) utilizando-se os seguintes descritores: Segurança do Paciente/Patient Safety/Seguridad del Paciente e Atenção Primária à Saúde/Primary Health Care/ Atención Primaria de Salud.
Delimitou-se um corte temporal, com início da revisão em 2012, devido a publicação de outros estudos de revisão sobre o tema APS12,13 que abordaram períodos anteriores. O mecanismo de busca foi o mesmo utilizado para todos os bancos de dados.
Como critérios de inclusão considerou-se artigos nos idiomas português, inglês e espanhol, publicados de 2012 a 2019, estudos realizados exclusivamente no âmbito da APS e que abordassem de maneira plena e/ou parcial uma ou mais das seis MISP. Foram excluídos estudos sem resumo disponível; revisão de literatura, relatos de experiência, estudos de caso, cartas ao editor, teses e dissertações; artigos duplicados nos bancos de dados, e estudos que abordassem uma patologia e/ou tratamento medicamentoso específicos.
Realizou-se uma pré-seleção dos artigos através do título e leitura dos resumos dos estudos que se enquadravam nos critérios estabelecidos. Em uma segunda etapa realizou-se a leitura desses artigos pré-selecionados na íntegra e os que estivessem de acordo com o tema da pesquisa, foram selecionados.
Foram coletadas as informações do autor, título, ano de publicação, idioma, país do estudo, país da revista de publicação; as características sobre o estudo como local de realização, objetivo e desenho. Caracterizou-se o estudo sobre qual MISP abordava:
1. Identificação do paciente
2. Comunicação efetiva
3. Uso seguro de medicamentos
4. Cirurgia segura
5. Higiene das mãos (Risco de infecção)
6. Redução de quedas e de lesão por pressão
Os dados foram coletados e organizados, através de instrumento de elaboração das autoras, processados e armazenados em planilha do Excel (Office 2016). Para a análise, os dados foram agrupados e categorizados. Foram utilizados números absolutos e percentuais para distribuição das frequências, demonstrados através de tabelas e gráficos.
RESULTADOS E DISCUSSÃO
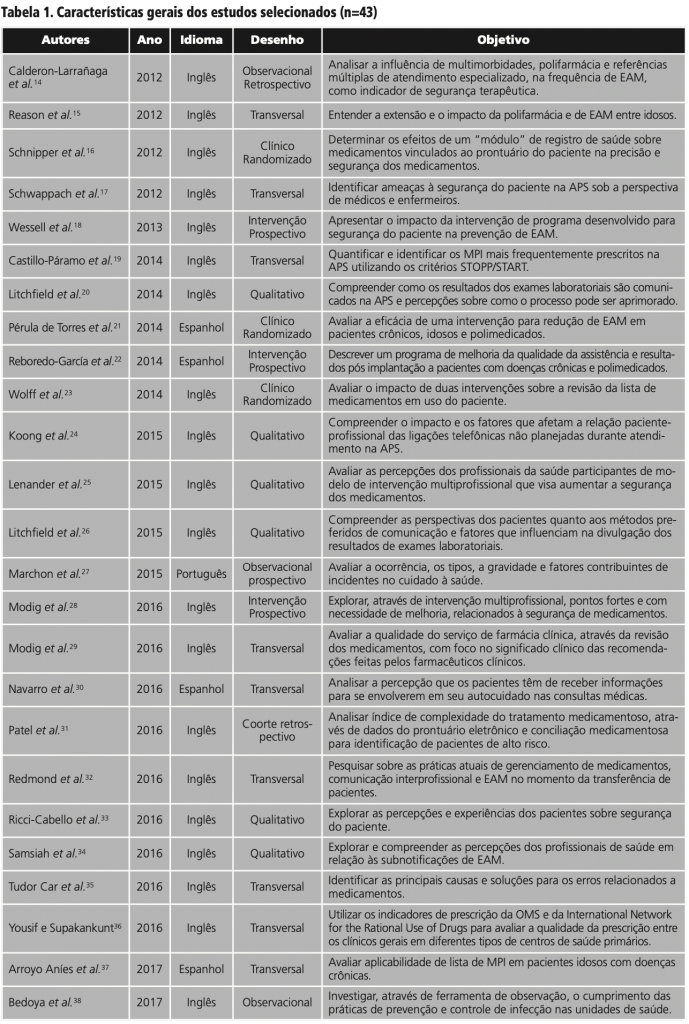
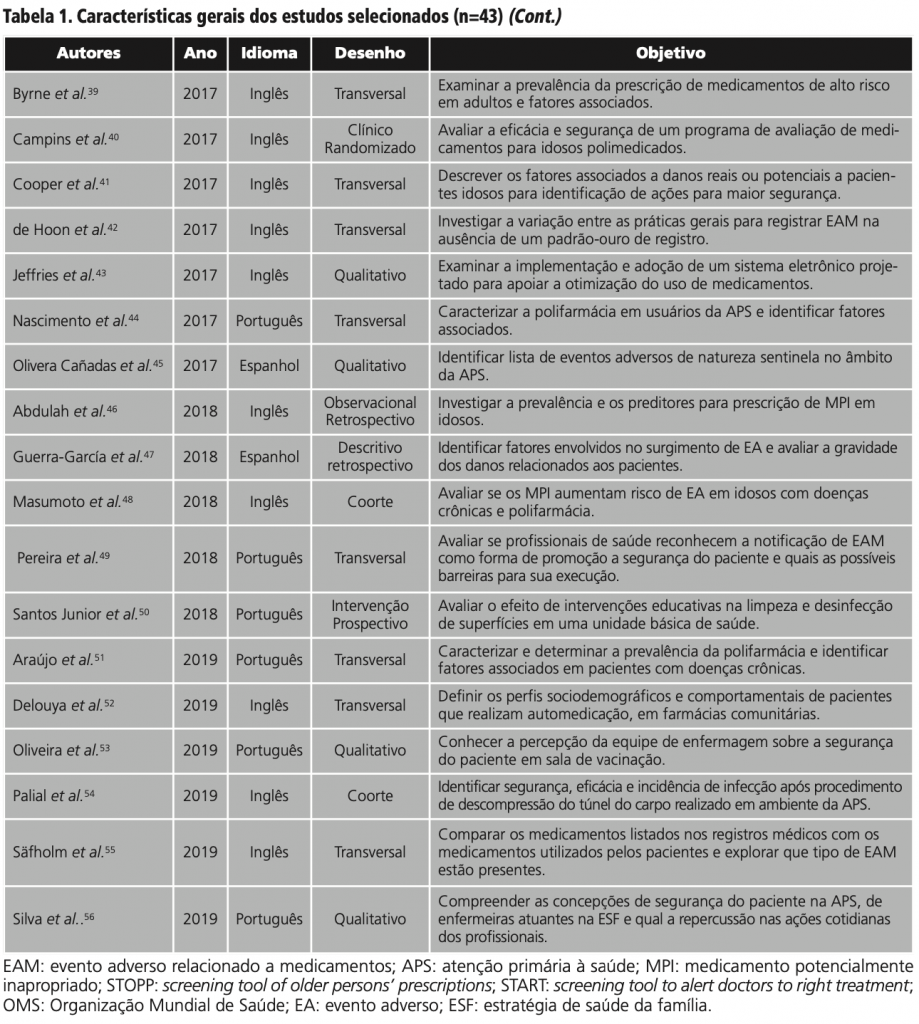
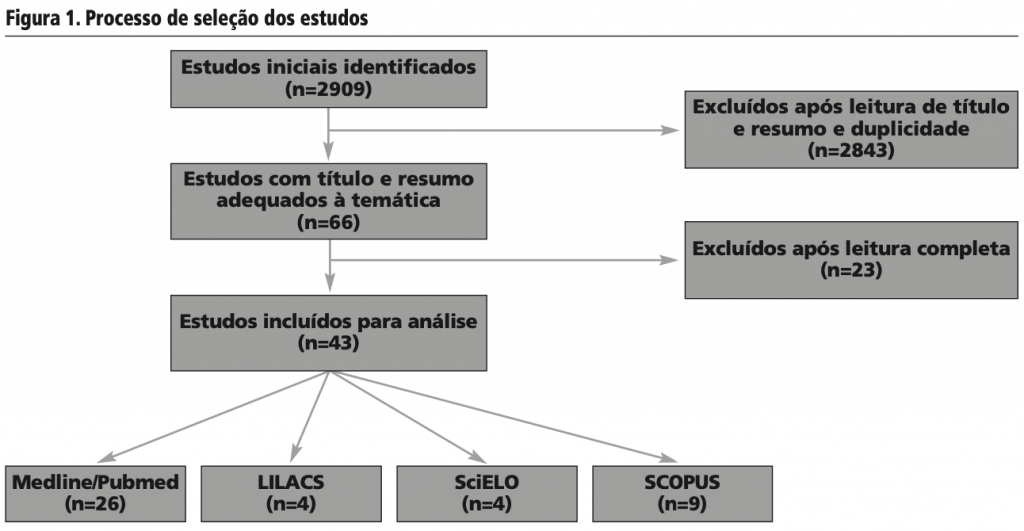
A busca nas bases de dados identificou 2909 resultados. Após o processo de seleção (figura 1), um total de 43 artigos foram selecionados conforme tabela 1.
A população/objeto de estudo foi em sua maioria, registro de banco de dados (32,6%) como prontuários e prescrições. Em doze (27,9%) artigos, os profissionais da saúde foram a população estudada. Outros 27,9% dos estudos foram realizados com os pacientes e usuários dos serviços de saúde e em um caso (2,3%) com a unidade de saúde. Em 9,3% dos casos utilizou-se mais de um objeto de estudo: três estudos foram feitos com os profissionais de saúde e pacientes e um estudo foi realizado com os pacientes e registros do prontuário.
No período de 2012 a 2015 a busca na literatura resultou em 32,6% (14 artigos) dos estudos selecionados. De 2016 a 2019 identificou-se 15 estudos a mais (29 artigos; 67,4%). O que pode estar relacionado à preocupação dos órgãos e instituições nacionais e internacionais sobre a temática. O lançamento, em 2017, do terceiro desafio global de segurança do paciente pela OMS, Medication without harm57, com o objetivo de reduzir a frequência e o impacto de danos graves e evitáveis dos eventos adversos relacionados a medicamentos (EAM), pode ser outra justificativa, principalmente no Brasil: dos sete estudos brasileiros selecionados, seis foram publicados a partir de 2017.
A figura 2 apresenta a distribuição dos estudos por países de origem. O continente europeu concentrou a maioria dos estudos (58,1%), distribuídos em sete países (Espanha, França, Holanda, Irlanda, Reino Unido, Suécia e Suíça). O Brasil foi o único país representante da América Latina (16,3%), seguido da América do Norte (11,6%), com os Estados Unidos e Canadá; quatro países asiáticos (9,3%), Indonésia, Japão, Malásia e Singapura; e 4,7% dos estudos foram realizados no continente africano, Quênia e Sudão.
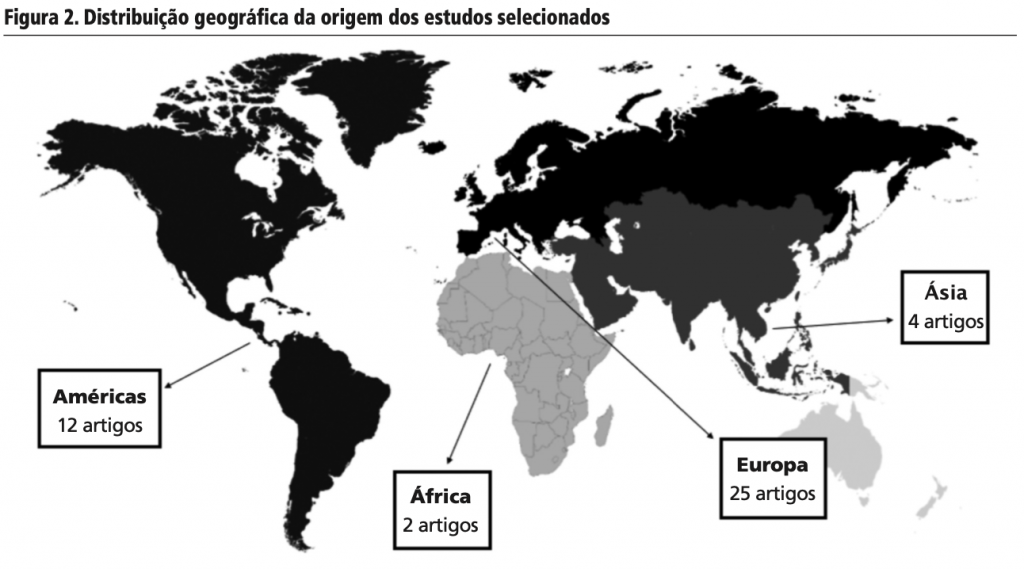
Em relação ao país de publicação, essa distribuição geográfica é reduzida, resultando em nove países diferentes. Dezoito pesquisas foram publicadas no Reino Unido (41,8%); seguidas de Brasil, EUA e Espanha com 6 (14%) artigos cada e 7% foram publicações suíças. Outros países (9,2%) com um estudo por revista: Alemanha, França, Nova Zelândia e Colômbia.
As MISP foram relacionadas aos estudos selecionados, sendo que um artigo poderia apresentar mais de uma meta. Sete artigos abordaram duas metas e um estudo abordou três das seis metas. Observou-se a distribuição da frequência das metas, conforme figura 3.
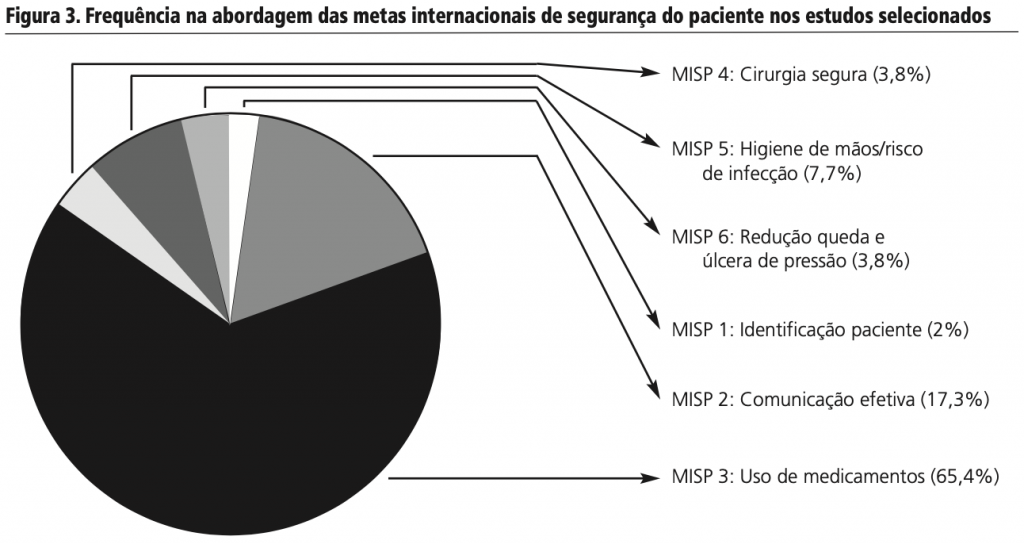
A MISP 1 corresponde à identificação correta do paciente e foi abordada indiretamente, em um (2%) estudo qualitativo53, no qual equipe de enfermagem assistencial ressaltou a importância de manter os dados corretos e atualizados do paciente nesse ambiente.
No âmbito da APS, a identificação do paciente está associada a diversas atividades como o cadastramento dos pacientes, o agendamento de consulta, a aplicação de vacinas, as visitas domiciliares, na realização de procedimentos de baixa complexidade, a coleta de exames, e a dispensação e administração de medicamentos58. A identificação correta do paciente envolve as seguintes intervenções: identificar o paciente com pelo menos dois identificadores como nome completo e data de nascimento; confirmar a identificação do paciente antes do cuidado, e educar o paciente e cuidador, envolvendo-os no processo de identificação e trabalhando o propósito dos dados cor- retos da checagem da identificação antes do cuidado59.
Registros de dados em diferentes locais para um mesmo paciente; registros de pacientes com dados incompletos e/ou imprecisos e arquivamento incorreto de informações e documentos estão entre os fatores que contribuem para o não cumprimento da MISP 160. A identificação correta do paciente é abrangente e de responsabilidade multiprofissional, envolvendo aspectos estruturais, de processos de trabalho, de cultura organizacional, de práticas profissionais e da participação do paciente e familiar. Quando realizada corretamente previne erros relacionados ao cuidado nos diferentes níveis de atenção à saúde61.
Nove estudos (17,3%) desenvolveram-se na temática da comunicação efetiva, a segunda MISP mais abordada. Cooper et al.41 descreveram os fatores associados a danos a pacientes idosos na APS a partir dos relatórios de incidentes de segurança do paciente, tendo sido observado que 25% dos danos notificados ocorreram devido às falhas na comunicação. As mais citadas foram: informações incompletas na transferência e forma de encaminhamento dos relatórios não adequada. As principais trocas de informação passíveis de erro são as transmitidas verbalmente9.
Em estudo de Schwappach et al.17 enfermeiros citaram troca dos registros e de documentos dos pacientes como uma ameaça à segurança do paciente. Em Marchon et al.27 a comunicação foi o fator contribuinte mais frequente. As falhas de comunicação entre paciente e profissional foi a mais prevalente, seguidas das falhas de comunicação na rede de atenção em saúde (RAS) e falhas de comunicação interprofissional. É sabido que uma comunicação ineficaz e falhas nas trocas de informações entre equipe de saúde, gestores e a RAS, podem resultar na ocorrência de erros e danos no cuidado com o paciente, uma vez que esses processos são interligados62. Autores63 sugerem programas de treinamento de habilidades de comunicação, simulações práticas e padronização na transmissão de informações como formas efetivas para melhoria dessa temática.
Para os pacientes, informações claras sobre procedimentos e tratamentos nem sempre eram repassadas de forma cor- reta33. Menos da metade dos pacientes (44,1%) em estudo com 2350 indivíduos, informou que ter recebido informações sobre o seu tratamento medicamentoso e seus efeitos30.
Pacientes referiram receio de esclarecer dúvidas durante as consultas, falta de empatia dos profissionais de saúde e a necessidade de uma relação baseada na confiança33. Fatores relacionados aos hábitos, crenças, normas e experiências dos profissionais, gestores e pacientes, podem influenciar na garantia de uma comunicação eficaz e segura63.
Litchfield et al.20 que abordaram a comunicação entre pacientes e profissionais da saúde na divulgação dos resultados de exames laboratoriais citaram a divulgação de resultados incompletos, profissionais sem informação técnica e a omissão de resultados anormais como barreiras para uma comunicação efetiva. Sugere-se a implantação de um protocolo de comunicação de resultados de exames e procedimentos a fim de evitar determinadas situações, como por exemplo, o atraso na divulgação de resultados que podem acarretar ansiedade por parte do paciente26.
A comunicação centrada no paciente é reconhecida como um aspecto essencial para um cuidado de saúde mais seguro. Uma comunicação eficaz entre profissionais da saúde e pacientes está relacionada a diversos fatores como escuta atenta ao paciente, tempo de consulta adequado, criação de ambiente acolhedor e garantia que todas as informações relevantes, como informações sobre o tratamento e possíveis EAM, sejam fornecidas aos pacientes64.
Pacientes abordaram a preocupação com a confidencialidade de informações20,36,33. Seja devido a comunicação realizada por outro profissional que não da saúde ou no fornecimento de informações, como resultado de exames, via telefone ou mensagens de texto via celular. Koong et al.24 observaram que as interrupções na assistência para atendimentos telefônicos prejudicam a comunicação. Atender ao telefone durante consulta/procedimento, pode gerar erros tanto na comunicação direta ao paciente, como na transferência do cuidado.
Dos 43 artigos selecionados, 34 (65,4%) tiveram a MISP 3 como tema. Esse dado evidenciou a preocupação com relação ao uso de medicamentos, no âmbito da APS. Estudos de revisão12,13, com a temática de segurança do paciente, evidenciaram que os tipos de incidentes mais encontrados na APS envolvem o uso de medicamentos desde a prescrição, passando pela dispensação e o uso do medicamento pelo paciente65.
A polifarmácia14,15,22,40,42,44,46,48,51, a prescrição e a utilização de medicamentos potencialmente inapropriados (MPI)18,19,37,44,46,48,51, sobretudo à população idosa; e a realização de uma lista atualizada dos medicamentos em uso29 e da conciliação medicamentosa16,23,31,32,55 foram os assuntos mais abordados nos estudos classificados na MIPS 3.
Dois recentes estudos44,51, sobre a prevalência de pacientes polimedicados e fatores associados, evidenciaram que a polifarmácia esteve diretamente relacionada à idade do paciente e à presença de doenças crônicas e multicomorbidades. O mesmo, foi observado em estudo de 2012 realizado com 3123 idosos15. Calderon-Larraña et al.14 indicaram que a ocorrência dos EAM sofre influência direta da presença de multicomorbidades e da polifarmácia nos pacientes.
A polifarmácia e a prescrição de MPI mostraram relação significativa46. Em uma coorte com 740 pacientes, 39,5% eram polimedicados e 32,3% apresentaram ao menos um MPI prescrito48. Outro estudo, com 237 idosos, identificou que 71% utilizavam algum MPI37. Em Araújo et al.51, 37,6% dos pacientes eram polimedicados e foram identificados 23 MPI diferentes prescritos. Os mais prescritos foram os medicamentos do sistema cardiovascular, antidepressivos tricíclicos (amitriptilina), benzodiazepínicos e anti-inflamatórios não esteroidais (ibuprofeno)37,44,48,51.
Nas unidades de saúde, os MPI constantes na lista de medicamentos selecionados, devem ser devidamente identificados, além das suas indicações, potenciais EAM, indicações de doses usuais e máximas e orientações quanto ao uso, estarem devidamente esclarecidas para a equipe assistencial e para os usuários e seus cuidadores; e a necessidade de dupla checagem nos processos de dispensação e administração desses medicamentos nas farmácias e dispensários65,66.
O Protocolo de Segurança na Prescrição, Uso e Administração de Medicamentos66, elaborado pela ANVISA, orienta que na admissão dos pacientes nas unidades de saúde, os medicamentos que os usuários utilizavam antes do atendimento sejam relacionados, para avaliar continuidade ou suspensão do uso. A revisão dos medicamentos em uso antes da consulta mostrou-se eficiente para identificar problemas relacionados a medicamentos (PRM). Os PRM mais comuns observados em um dos estudos29 foram principalmente de terapia desnecessária, sobredose e medicamentos prescrito de maneira inadequada.
A conciliação medicamentosa é considerada uma ferramenta importante no processo do cuidado centrado no paciente67. Em estudo com conciliação medicamentosa, foi identificado que 60% dos pacientes (n=104) apresentaram algum tipo de discrepância entre o que o paciente está utilizando atualmente e o que foi prescrito31. Uma das discrepâncias mais frequentes, que são consideradas erros, quando não intencionais, estava relacionada com a dose prescrita dos medicamentos, sendo os medicamentos do sistema cardiovascular e analgésicos os mais envolvidos55. Estudo qualitativo realizado com 949 profissionais da saúde, identificou que 97,8% concordavam que a conciliação medicamentosa é uma forma de melhorar a segurança do paciente e a adesão ao tratamento32.
O prescritor deve, sempre que possível, elaborar e registrar o histórico farmacoterapêutico do paciente com a colaboração do farmacêutico, profissional geralmente responsável pela realização da conciliação medicamentosa66. Estudos de intervenção relacionados ao uso de medicamentos, mostraram melhora na qualidade da prescrição médica; diminuição na prescrição de MPI, de potenciais interações medicamentosas e evolução do monitoramento dos EAM18,21.
Em outro estudo49, a aplicação de questionário para avaliar a percepção dos profissionais de saúde sobre a notificação dos EAM, identificou que todos os 175 enfermeiros e médicos, sujeitos da pesquisa, relataram a importância de notificar os EAM, mas somente 15,4% relataram saber fazê-lo. Condições como o trabalho extra, o tempo gasto para notificação, a falta de confiança e de um retorno sobre a notificação, medo de represálias e exposição, foram citados como barreiras à notificação dos EAM. Observa-se redução significativa de erros quando o profissional é capaz de reconhecer e prevenir EAM, promovendo melhoria na qualidade da segurança do paciente68.
A preocupação com a segurança no uso de medicamentos foi explorada em vários ambientes, não limitando-se às prescrições médicas, receituários e consultas. Em Oliveira et al.53 o objetivo foi de conhecer a percepção da equipe de enfermagem sobre a segurança do paciente nas salas de vacinação.
O papel do profissional farmacêutico foi abordado como uma maneira de garantir a segurança do paciente na APS. Os cuidados farmacêuticos realizados através do monitoramento farmacoterapêutico, revisão da prescrição e fornecimento de informações aos pacientes e demais profissionais, colaboram para o aumento da adesão ao tratamento e para uma terapia medicamentosa segura29,51.
Estudos apontam o impacto positivo dos farmacêuticos, considerados os especialistas da terapia medicamentosa da equipe de profissionais na APS, quando integrados à conciliação de medicamentos, com melhora da precisão e eficácia desse processo67. Mas sabe-se que em muitos cenários, devido às limitações de recursos financeiros e humanos, sobretudo no Brasil, a responsabilidade de aplicar a conciliação medicamentosa, quando realizada, é dividida entre outros profissionais de saúde, uma vez que o farmacêutico nem sempre faz parte da equipe assistencial de unidades de saúde na APS.
Quatro estudos abordaram simultaneamente as MISP 2 e 317,27,32,41. Esse dado reforça a necessidade de melhoria na qualidade da comunicação, quanto ao uso de medicamentos. Devido ao caráter multiprofissional da assistência na APS, lacunas com relação a compreensão das informações sobre os medicamentos contidas nos prontuários, prescrições e receituários podem ocorrer e devem ser esclarecidas sempre que necessário69.
No Brasil, os serviços de APS se responsabilizam pela realização de pequenos procedimentos clínicos e cirúrgicos, acolhendo usuários em situações agudas ou crônicas tais como, onicocriptose; retirada de nevos, corpos estranhos, cistos e lipomas; e o tratamento de feridas, pela menor complexidade de técnica, materiais, insumos e medicamentos, também podem e devem ser realizados pelas equipes que trabalham nas unidades de saúde70.
A incorporação de cirurgias de pequeno porte nas unidades de saúde é essencial para a organização das RAS. Esse movimento surge como um elemento no desenvolvimento de uma APS ampliada e qualificada, reduzindo a demanda por encaminhamentos a serviços cirúrgicos e dermatológicos de níveis secundários ou hospitalares e otimiza os recursos especializados das RAS71. Um dos estudos selecionados, referente à MISP 4 de cirurgia segura, avaliou a descompressão do túnel do carpo realizado a nível primário de assistência, observou que o procedimento se mostrou seguro e eficaz; sugerindo a APS, para esse tipo de procedimento, como um cenário alternativo às salas de cirurgia em centros de saúde mais especializados54.
As principais falhas em procedimentos cirúrgicos geralmente estão relacionadas às cirurgias realizada em local errado, realização de procedimento cirúrgico não indicado, retenção de corpo estranho e cirurgia realizada no paciente errado72. Estudo de Olivera Canãdas et al.45, com objetivo de identificar e listar possíveis eventos sentinelas que ocorram no âmbito da APS, observou que número desses eventos referentes à cirurgias (cirurgia parte errada, paciente errado, procedimento não indicado e retenção de corpo estranho) foram menores quando comparados a eventos sentinelas possíveis de ocorrer em âmbito hospitalar.
A OMS lançou, entre os anos de 2007 e 2008, o segundo desafio global: Safe surgery saves lives, com o objetivo de promoção à melhoria da segurança cirúrgica e redução das complicações e/ou mortes durante procedimentos cirúrgicos. O desafio propôs a aplicação de uma lista de verificação de segurança cirúrgica, um checklist de um conjunto de ações composto por três partes:
1. Entrada ou Sign in: antes da indução anestésica
2. Pausa cirúrgica ou Timeout: antes da incisão
3. Saída ou Sign out: antes do paciente sair da sala cirúrgica73.
Apesar dessas ações terem foco hospitalar, a implementação desse checklist no âmbito da APS, considerando as particularidades desse nível de atenção, surge como uma ferramenta que colabora na garantia da segurança do paciente.
A falta de investimento e a falta de reconhecimento tanto das pequenas cirurgias como uma atribuição das equipes de saúde das unidades de saúde, como o papel da APS em garantir esses serviços71 podem justificar o reduzido número de estudos selecionados com essa temática no presente estudo.
Silva et al.56, um dos quatro (7,7%) estudos referentes à MISP 5, observaram nas falas da equipe de enfermagem, a higiene de mãos como um dos fatores imprescindíveis para evitar danos e riscos ao paciente, mas que esse entendimento nem sempre é reproduzido na prática. Faz-se necessário, através de estudos, realizar um paralelo entre o conhecimento dos profissionais com a efetivação da prática da higiene de mãos nos sistemas de saúde74.
Bedoya et al.38 avaliaram as conformidades nas práticas de prevenção e controle de infecção nos serviços de APS através de ferramenta de observação, e mostraram que número de indicações de violação de segurança (risco de infecção) aumentaram conforme o número de procedimentos, mas variou de acordo com o tipo de procedimento. Predominantemente, a higiene de mãos é feita somente após o cuidado com o paciente56.
Estudo recente54 que avaliou o risco de infecção após pequeno procedimento cirúrgico na APS, apresentou taxas de infecção baixas, além de uma melhora significativa nos resultados dos sintomas após cirurgia se comparado a outros locais, como grandes salas cirúrgicas. E infecções mais graves não foram observadas nesse estudo.
O quarto estudo promoveu intervenções educativas realizadas no processo de limpeza e desinfeção de superfícies, o que gerou um impacto positivo para a diminuição do risco de infecção. Estratégias conhecidas e implementadas no âmbito hospitalar para a segurança do paciente podem ser otimizadas na APS, desde que sejam consideradas as particularidades e características de cada serviço50.
Alternativas para o cumprimento da MISP 5 foram sugeridas por Santos Junior et al.50: criação e divulgação de materiais informativos para correta higienização das mãos; garantia de infraestrutura adequadas para a prática e capacitação continua a todos os profissionais de saúde sobre a importância da higiene de mãos na prevenção a infecções.
Com o objetivo de trabalhar a conscientização, motivação e instrução dos profissionais de saúde, as ações educativas tornam-se indispensáveis. Essas ações devem ser implementadas nos espaços de discussão e de atividades práticas e dinâmicas de grupos, despertando a responsabilidade da equipe das unidades de saúde na prática da higiene de mãos e na prevenção e controle de infecções relacionadas à assistência à saúde (IRAS)74.
Nos Protocolo de Prevenção de Quedas75 e Protocolo de Úlcera por Pressão76, elaborados pela ANVISA, as recomendações encontradas nesses documentos foram aplicadas à hospitais. O que pode justificar o número pequeno de estudos selecionados com a abordagem da MISP 6 na APS.
Duas situações de natureza sentinela que ocorrem frequentemente em hospitais, podem ocorrer no âmbito da APS e foram identificadas na lista de eventos sentinelas produzidas no estudo de Olivera Cañadas et al.45: o risco de queda dentro do serviço de saúde e presença de úlcera de pressão nível 3.
Um dos estudos avaliou pacientes polimedicados e em uso de MIP e sua relação ao risco de quedas, idas à emergência e hospitalizações. Pacientes com essas duas condições foram significativamente associados a um aumento no risco de quedas48. Falhas na estrutura física das unidades de saúde, como piso irregular e falta de disponibilidade de rampas, e falta de grades nas macas podem estar relacionadas como causas de queda7.
A qualidade e segurança do processo de assistência ao paciente com úlcera de pressão e/ou com risco para desenvolvimento são precárias e possuem como fragilidades relacionadas a inexistência de rastreamento do grau de fragilidade e avaliação multidimensional dos idosos; a ausência de avaliação de risco para desenvolvimento de lesão por pressão e a escassez de recursos materiais e humanos77. Reconhecer a existência desses eventos na APS e a identificação das principais causas, possibilita o desenvolvimento de ações que previnam sua ocorrência nesse nível de atenção à saúde78.
CONSIDERAÇÕES FINAIS
As limitações, no presente estudo, à possibilidade de artigos com acessos restritos e à decisão de não análise da literatura cinza, podem ser consideradas.
A presente revisão integrativa contribuiu para ampliar o conhecimento sobre a segurança do paciente no âmbito da APS apresentando pesquisas realizadas internacionalmente e no Brasil relacionadas a esse tema. O aumento significativo das publicações ao longo dos anos, evidencia a preocupação das organizações e instituições de saúde com a qualidade no cuidado ao paciente.
A MISP mais abordada foi a de segurança no uso de medicamentos e envolveu estudos com as temáticas de polifarmácia, MPI, realização de lista de revisão de medicamentos e conciliação medicamentosa. Os resultados apresentados ressaltaram a necessidade da realização de mais estudos referentes às seis MISP, muitas delas já bem descritas e debatidas no ambiente hospitalar, mas com discreta abordagem, mesmo com igual relevância, no âmbito da APS. Situação observada na MISP 1 de identificação correta, na MISP 4 de cirurgia segura e na MISP 6 de prevenção de quedas e úlcera de pressão.
Conflito de interesses: declaramos não haver conflito de interesses.
BIBLIOGRAFÍA
1. Kohn LT, Corrigan JM, Donaldson MS, McKay T, Pike KC. To err is human: building a safer health. Washington, DC: National Academy Press; 2000.
2. Brasil. Ministério da Saúde. Documento de referência para o Programa Nacional de Segurança do Paciente. Ministério da saúde; Fundação Oswaldo Cruz; Agência Nacional de Vigilância Sanitária. [internet] Brasília: Ministério da Saúde, 2014. [cited 2021 Mar 16]. Available from: https://bvsms.saude.gov.br/bvs/publicacoes/documento_referencia_programa_nacional_seguranca.pdf.
3. World Health Organization (WHO). World Alliance for Patient Safety: forward programme. [internet] Geneva: World Health Organization; 2004. [cited 2021 Mar 16]. Available from: https://www.who.int/patientsafety/en/ brochure_final.pdf.
4. World Health Organization (WHO). More than words. Conceptual Framework for the International Classification for Patient Safety. Final Technical Report. [internet] Geneva: World Health Organization; 2009. [cited 2021 Mar 16]. Available from: https://www.who.int/patientsafety/taxonomy/icps_full_report.pdf.
5. Brasil. Ministério da Saúde. Gabinete do Ministro. Portaria MS/GM nº. 529, de 1 de abril de 2013. Institui o Programa Nacional de Segurança do Paciente (PNSP). [internet] Diário Oficial da União 2013; 2 abr. [cited 2021 Mar 16]. Available from: https://bvsms.saude.gov.br/bvs/saudelegis/gm/2013/prt0529_01_04_2013.html.
6. Campos RTO, Ferrer NA, Gama CAP, Campos GWS, Trapé TL, Dantas DV. Avaliação da qualidade do acesso na atenção primária de uma grande cidade brasileira na perspectiva dos usuários. Saúde debate 2014; 38(número especial):252-64.
7. Braga QP. Incidentes em unidades de atenção primária em saúde: percepção da equipe de enfermagem [dissertação]. Goiânia (GO): Universidade Federal de Goiás; 2018.
8. Brasil. Ministério da Saúde. Gabinete do Ministro. Portaria GM/MS nº2.095 de 24 de setembro de 2013. Aprova os protocolos básicos de segurança do paciente. [internet] Diário Oficial da União 2013. [cited 2021 Mar 16]. Available from: https://www.saude.pr.gov.br/sites/default/arquivos_restritos/files/documento/2020-05/portaria_2095_2013.pdf.
9. Franciscatto L, Bessow CK, Ruzczyk JVA, Oliveira MA, Kluck MM. Metas internacionais de segurança do paciente em hospital universitário. Clin Biomed Res. 2011;31(4):482-6.
10. Cooper A, Chuter A. Patient safety research in primary care: where are we now? [editorial]. Br J Gen Pract. 2015;65(641):622-3.
11. Mesquita KO, Silva LCC, Lira RCM, Freitas CASL, Lira GV. Segurança do paciente na atenção primária à saúde: revisão integrativa. Cogitare Enferm. 2016; 21(2):1-8.
12. Makeham M, Dovey S, Runciman W, Larizgoitia I. Methods and measures used in primary care patient safety research. [internet] Geneva: World Health Organization; 2008 [cited 2021 Mar 16]. Available from: https://www.who.int/ patientsafety/research/methods_measures/makeham_dovey_full.pdf.
13. Marchon SG, Mendes Junior WV. Patient safety in primary health care: a systematic review. Cad Saude Publica 2014;30(9):1815-35.
14. Calderón-Larrañaga A, Poblador-Plou B, González-Rubio F, Gimeno-Feliu LA, Abad-Díez JM, Prados-Torres A. Multimorbidity, polypharmacy, referrals, and adverse drug events: are we doing things well? Br J Gen Pract. 2012;62(605):e821-6.
15. Reason B, Terner M, McKeag AM, Tipper B, Webster G. The impacto f polypharmacy on the health of Canadian seniors. Fam Pract. 2012;29(4):427-32.
16. Schnipper JL, Gandhi TK, Wald JS, Grant RW, Poon EG, Volk LA, et al. Middleton B. Effects of an online personal health record on medication accuracy and safety: a cluster-randomized trial. J Am Med Inform Assoc. 2012;19(5):728-34.
17. Schwappach DLB, Gehring K, Battaglia M, Buff R, Huber F, Sauter P, et al. Threats to patient safety in the primary care office: concerns of physicians and nurses. Swiss Med Wkly. 2012;142:w13601.
18. Wessell AM, Ornstein SM, Jenkins RG, Nemeth LS, Litvin CB, Nietert PJ. Medication safety in primary care practice: results from a PPRNet quality improvement intervention. Am J Med Qual. 2013;28(1):16-24.
19. Castillo-Páramo A, Clavería A, González AV, Gómez-Serranillos IR, Fernández-Merino MC, Figueiras A. Inappropriate prescribing according to the STOPP/START criteria in older people from a primary care setting. Eur J Gen Pract. 2014;20(4):281-9.
20. Litchfield IJ, Bentham LM, Lilford RJ, Greenfield SH. Test result communication in primary care: clinical and office staff perspectives. Fam Pract. 2014; 31(5):592-7.
21. Pérula de Torres LA, Ortega LP, Pérula de Torres C, Lama JG, Caro IO, Moral RR, Grupo corporativo Estudio ATEM-AP. Eficacia de la entrevista motivacional para reducir errores de medicación em paciente crónicos polimedicados mayores de 65 años: resultados de um ensayo clínico aleatorizado por cluster. Med Clin (Barc). 2014;143(8):341-8.
22. Reboredo-García S, Mateo CGC, Casal-Llorente C. Implantación de un programa de polimedicados en el marco de la estratégia galega de atención integral a la cronicidad. Aten Primaria 2014; 46 Suppl3:33-40.
23. Wolff CM, Nowacki AS, Yeh JY, Hickner JM. A randomized controlled trial of two interventions to improve medication reconciliation. J Am Board Fam Med. 2014;27(3):347-55.
24. Koong AYL, Koot D, Eng SK, Purani A, Yusoff A, Goh CC, et al. When the phone rings – factors influencing its impacto n the experience of patients and healthcare workers during primary care consultation: a qualitative study. BMC Fam Pract. 2015;16:114.
25. Lenander C, Bondesson Å, Midlöv P, Viberg N. Healthcare system intervention for safer use of medicines in elderly patients in primary care – a qualitative study of the participants’ perceptions of self-assessment, peer review, feedback and agreement for change. BMC Fam Pract. 2015;16:117.
26. Litchfield IJ, Bentham LM, Lilford R, McManus RJ, Greenfield SM. Patient perspectives on test result communication in primary care: a qualitative study. Br J Gen Pract. 2015;65(632):e133-40.
27. Marchon SG, Mendes Junior WV, Pavão ALB. Characteristics of adverse events in primary health care in Brazil. Cad Saude Publica 2015;31(11):2313-30.
28. Modig S, Lenander C, Viberg N, Midlöv P. Safer drug use in primary care – a pilot intervention study to identify improvement needs and make agreements for change in five Swedish primary care units. BMC Fam Pract. 2016;17(1):140.
29. Modig S, Holmdahl L, Bondesson Å. Medication reviews in primary care in Sweden: importance of clinical pharmacists’ recommendations on drug-related problems. Int J Clin Pharm. 2016;38(1):41-5.
30. Navarro IM, Guilabert M, Carrillo I, Nebot CM, Mira JJ. ¿Cómo preciben los pacientes de las consultas de atención primaria la información para implicarse en su autocuidado? An Sist Sanit Navar. 2016;39(1):133-8.
31. Patel CH, Zimmerman KM, Fonda JR, Linsky A. Medication complexity, medication number, and their relationship to medication discrepancies. Ann Pharmacother. 2016;50(7):534-40.
32. Redmond P, Carroll H, Grimes T, Galvin R, McDonnell R, Boland F, et al. GP’s and Community pharmacists’ opinions on medication management at transitions of care in Ireland. Fam Pract. 2016;33(2):172-8.
33. Ricci-Cabello I, Pons-Vigués M, Berenguera A, Pujol-Ribera E, Slight SP, Valderas JM. Patients’ percerpitions and experiences of patient safety in primary care in England. Fam Pract. 2016;33(5):535-42.
34. Samsiah A, Othman N, Jamshed S, Hassali MA. Perceptions and attitudes towards medication error reporting in primary care clinics: a qualitative study in Malaysia. PloS One 2016;11(12):e0166114.
35. Tudor Car L, Papachristou N, Gallagher J, Samra R, Wazny K, El-Khatib M, et al. Identification of priorities for improvement of medication safety in primary care: PRIORITIZE study. BMC Fam Pract. 2016;17(1):160.
36. Yousif BME, Supakankunti S. General practitioners’ prescribing patterns at primary healthcare centers in National Health Insurance, Gezira, Sudan. Drugs Real World Outcomes 2016;3(3):327-32.
37. Arroyo Aniés MP, Simón LR, Aguinaga ML. Potenciando la seguridad clínica de nuestros mayores. Rev Clín Med Fam. 2017;10(3):187-91.
38. Bedoya G, Dolinger A, Rogo K, Mwaura N, Wafula F, Coarasa J, et al. Observations of infections prevention and control practices in primary health care, Kenya. Bull World Health Organ. 2017;95(7):503-16.
39. Byrne CJ, Cahir C, Curran C, Bennett K. High-risk prescribing in an Irish primary care population: trends and variation. Br J Clin Pharmacol. 2017; 83(12):2821-30.
40. Campins L, Serra-Prat M, Gózalo I, López D, Palomera E, Agustí C, et al. Randomized controlled trial of an intervention to improve drug appropriateness in community-dwelling polymedicated eldery people. Fam Pract. 2017;34(1): 36-42.
41. Cooper A, Edwards A, Williams H, Evans HP, Avery A, Hibbert P, et al. Sources of unsafe primary care for older adults: a mixed-methods analysis of patient safety incident reports. Age Ageing. 2017;46(5):833-839.
42. de Hoon SEM, Hek K, van Dijk L, Verheij RA. Adverse events recording in electronic health record systems in primary care. BMC Med Inform Decis Mak. 2017;17(1):163.
43. Jeffries M, Phipps DL, Howard RL, Avery AJ, Rodgers S, Ashcroft DM. Understanding the implementation and adoption of a technological intervention to improve medication safety in primary care: a realist evaluation. BMC Health Serv Res. 2017;17(1):196.
44. Nascimento RCRM, Álvares J, Guerra Junior AA, Gomes IC, Silveira MR, Costa EA, et al. Polypharmacy: a challenge for the primary health care of the Brazilian Unified Health System. Rev Saude Publica 2017; 51(suppl 2):19s.
45. Olivera Cañadas G, Dorado AC, Canela MD, Fernández-Marínez B, León GO, Ballesteros MC. Identificación de eventos centinela en atención primaria. Rev Calid Asist. 2017;32(5):269-77.
46. Abdulah R, Insani WN, Destiani DP, Rohmaniasari N, Mohenathas ND, Barliana MI. Polypharmacy leads to increased prevalence of potentially inappropriate medication in the Indonesian geriatric population visiting primary care facilities. Ther Clin Risk Manag. 2018;14:1591-7.
47. Guerra-García MM, Campos-Rivas B, Sanmarful-Schwarz A, Vírseda-Sacristán A, Dorrego-López MA, Charle-Crespo A. Descripción de factores contribuyentes en sucesos adversos relacionados con la seguridade del paciente y su evitabilidad. Aten Primaria 2018;50(8):486-92.
48. Masumoto S, Sato M, Maeno T, Ichinohe Y, Maeno T. Potentially inappropriate medications with polypharmacy increase the risk of falls in older Japanese patients: 1-year prospective cohort study. Geriatr Gerontol Int. 2018; 18(7):1064-70.
49. Pereira LB, Jobim L, Bueno D. Percepção de Equipes de Saúde da Família sobre a notificação de eventos adversos a medicamentos. Saúde em Redes 2018;4(3):49-61.
50. Santos Junior AG, Ferreira AM, Rigotti MA, Santos FR, Furlan MCR, Andrade D. Avaliação da eficiência da limpeza e desinfecção de superfícies em uma unidade básica de saúde. Texto Contexto Enferm. 2018;27(4):e3720017.
51. Araújo LU, Santos DF, Bodevan EC, Cruz HL, Souza J, Silva-Barcellos NM. Patient safety in primary health care and polypharmacy: cross-sectional survey among patients with chronic diseases. Rev Lat Am Enfermagem. 2019; 27:e3217.
52. Delouya S, Crosnier G, Lacombe J, Desericourt C, Milon JY. Pharmacist-led medication for pain in France: What population are we talking about? Results of the Optymed study. Presse Med. 2019;48(10):e273-e283.
53. Oliveira VC, Tavares LOM, Maforte NTP, Silva LNLR, Rennó HMS. A percepção da equipe de enfermagem sobre a segurança do paciente em sala de vacinação. Rev Cuid. 2019;10(1):e590.
54. Palial V, Kheiran A, Siddiqui S. Carpal tunnel decompression in primary care: what is the infection risk and is it safe and effective? Ann R Coll Surg Engl. 2019;101(5):353-6.
55. Säfholm S, Bondesson Å, Modig S. Medication erros in primary health care records; a cross-sectional study in Southern Sweden. BMC Fam Pract. 2019; 20(1):110.
56. Silva APF, Backes DS, Magnago TSBS, Colomé JS. Patient safety in primary care: conceptions of family health strategy nurses. Rev Gaucha Enferm. 2019; 40(spe):e20180164.
57. World Health Organization (WHO). Medication Without Harm – Global Patient Safety Challenge on Medication Safety. [internet] Geneva: World Health Organization; 2017. [cited 2021 Mar 16]. Available from: https://apps.who.int/ iris/ bitstream/handle/10665/255263/WHO-HIS-SDS-2017.6-eng.pdf?sequence=1.
58. Conselho Nacional de Secretários de Saúde (CONASS) [internet]. Programa de planificação de atenção à saúde – PAS. Estratégias de Segurança do Paciente [cited 2020 Dez 09]. Available from: https://atencaobasica.saude.rs.gov.br/ upload/arquivos/201710/31154216-apresentacao-seguranca-do-paciente-rs.pdf.
59. Brasil. Ministério da Saúde. Anvisa. Fiocruz. Protocolo integrante do Programa Nacional de Segurança do Paciente. Anexo 2: Protocolo de Identificação do Paciente. [internet] Brasília: Ministério da Saúde 2013 [cited 2020 Dez 09]. Available from: https://www20.anvisa.gov.br/segurancadopaciente/index.php/publicacoes/item/identificacao-do-paciente.
60. Governo do Estado do Rio de Janeiro. Secretaria de Estado de Saúde. Subsecretaria de Vigilância em Saúde [internet]. Plano de Fortalecimento das Práticas de Segurança do Paciente na Atenção Primária à Saúde – 2019-2022. [cited 2020 Dez 09]. Available from: https://www.saude.rj.gov.br/comum/code/MostrarArquivo.php?C=MjEyMTE%2C.
61. Tase TH, Lourenção DCA, Bianchini SM, Tronchin DMR. Patient identification in healthcare organizations: an emerging debate. Rev Gaucha Enferm. 2013; 34(3)196-200.
62. Raimondi DC, Bernal SCZ, Matsuda LM. Patient safety culture from the perspective of workercs and primary health care teams. Rev Saude Publica 2019;53:42.
63. Nogueira JWS, Rodrigues MCS. Comunicação efetiva no trabalho em equipe em saúde: desafio para a segurança do paciente. Cogitare Enferm. 2015; 20(3):636-40.
64. Ricci-Cabello I, Saletti-Cuesta L, Slight SP, Valderas JM. Identifying patient-centred recommendations for improving patient safety in General Practices in England: a qualitative content analysis of free-text responses using the Patient Reported Experiences and Outcomes of Safety in Primary Care (PREOS-PC) questionnaire. Health Expect. 2017;20(5):961-72.
65. Lima RF, Machado AV, Bezerra MLR. Uso seguro de medicamentos na atenção primária à saúde no Brasil: revisão integrativa. Rev Enferm Atual In Derme. 2020;92(30):146-55.
66. Brasil. Ministério da Saúde. Anvisa. Fiocruz. Fhemig. Protocolo integrante do Programa Nacional de Segurança do Paciente. Anexo 3: Protocolo de segurança na prescrição, uso e administração de medicamentos. [internet] Brasília: Ministério da Saúde 2013 [cited 2020 Dez 09]. Available from: https://www 20.anvisa.gov.br/segurancadopaciente/index.php/publicacoes/item/seguranca-na-prescricao-uso-e-administracao-de-medicamentos.
67. Patel E, Pevnick JM, Kennelty KA. Pharmacists and medication reconciliation: a review of recent literature. Integr Pharm Res Pract. 2019;30;8:39-45.
68. Santos PVM, Mendes PM, Abreu IM, Silva Sá AG, Ramos JV, Avelino FVSD. Conhecimento de enfermeiras sobre evento adverso na atenção primária à saúde. Rev Enferm Atual In Derme. 2019;89(27):1-7.
69. Cruzeta APS, Dourado ACL, Monteiro MTM, Martins RO, Calegario TA, Galato D. Fatores associados à compreensão da prescrição médica no Sistema Único de Saúde de um município do Sul do Brasil. Cien Saude Colet. 2013; 18(12):3731-7.
70. Brasil. Ministério da Saúde. Secretaria de Atenção à Saúde. Departamento de Atenção Básica. Cadernos de Atenção Primária. Procedimentos/Ministério da Saúde, Secretaria de Atenção à Saúde, Departamento de Atenção Básica [internet]. Brasília: Ministério da Saúde 2011 [cited 2020 Dez 09]. Available from: https://aps.saude.gov.br/biblioteca/visualizar/MTIwNw.
71. Oliveira PR, Favoreto CAO. Análise da realização da cirurgia ambulatorial na perspectiva da qualificação e resolutividade do cuidado prestado pelo médico de família e comunidade na atenção primária à saúde na cidade do Rio de Janeiro. Rev Bras Med Fam Comunidade. 2019;14(41):1864.
72. Criado JVN, Dias BF, Carmo TG. Processo de implementação do protocolo de cirurgia segura. Rev Cuba Enferm. 2017;33(1):173-89.
73. World Health Organization (WHO). World alliance for patient safety. The second global patient safety challenge. Safe surgery saves lives. Geneva: World Health Organization; 2008. [cited 16 Mar 2021]. Available from: https://www. who.int/patientsafety/safesurgery/knowledge_base/SSSL_Brochure_finalJun08.pdf.
74. Matter PS, Feldhaus C, Rutke TCB, Petenon MK, Kolankiewcz ACB, Loro MM. Higienização das mãos como medida para segurança do paciente na atenção básica. RIES 2019;8(1):28-40.
75. Brasil. Ministério da Saúde. Anvisa. Fiocruz. Protocolo integrante do Programa Nacional de Segurança do Paciente. Anexo : Protocolo prevenção de quedas. [internet] Brasília: Ministério da Saúde 2013 [cited 2020 Dez 10]. Available from: https://www20.anvisa.gov.br/segurancadopaciente/index.php/publicacoes/item/prevencao-de-quedas.
76. Brasil. Ministério da Saúde. Anvisa. Fiocruz. Protocolo integrante do Programa Nacional de Segurança do Paciente. Anexo 2: Protocolo para prevenção de úlcera por pressão. [internet] Brasília: Ministério da Saúde 2014 [cited 2020 Dez 10]. Available from: https://www20.anvisa.gov.br/segurancadopaciente/index.php/publicacoes/item/ulcera-por-pressao.
77. Meireles VC, Baldissera VDA. Qualidade da atenção aos idosos: risco de lesão por pressão como condição marcadora. Rev Rene. 2019;20e40122.
78. Tier CG, Santos SSC, Poll MA, Hilgert RM. Condições de saúde dos idosos na atenção primária a saúde. Rev Rene. 2014;15(4):668-75.
____